Le contrôle douanier du cerveau
Publié par Antoine Depaulis, le 14 mai 2017 4.9k
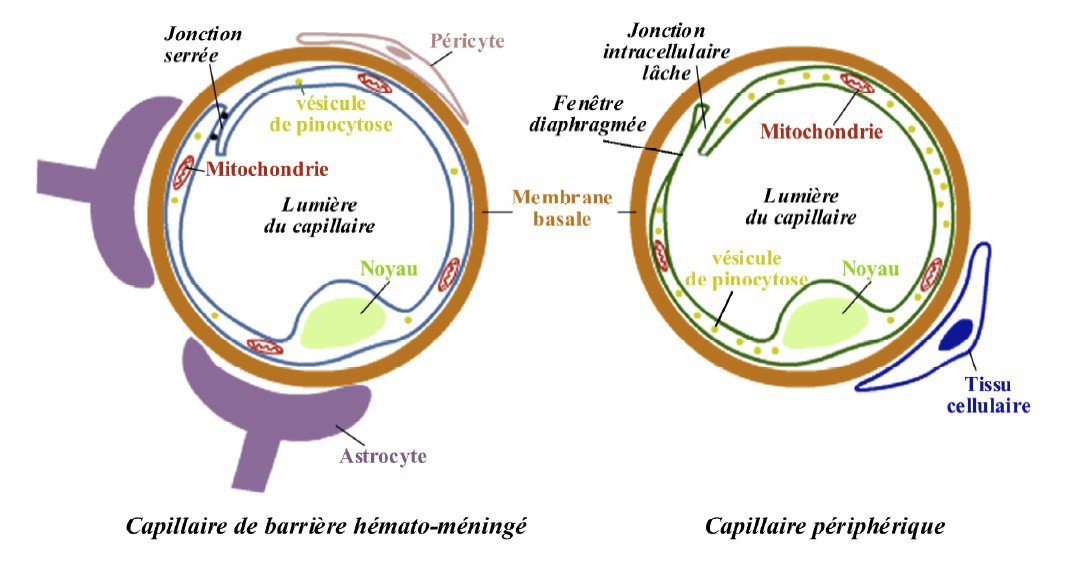
En plus des milliards de neurones et de cellules gliales qui le composent, notre cerveau est sillonné par des millions de vaisseaux sanguins chargés d’apporter les nutriments à cet organe qui consomme près de 20% de notre énergie. Mais attention, tout ce qui circule dans le sang ne diffuse pas forcément dans le cerveau ! Une véritable douane, appelée « barrière hémato-méningée » filtre soigneusement les molécules qui peuvent passer… ou pas. Les péricytes, cellules accolées au micro-vaisseaux sanguins, participent au contrôle de l’ouverture de cette barrière. Un contrôle très subtil !
Depuis le 19ème siècle, on sait qu’un colorant injecté sous la peau d’un animal colore tous les organes sauf le cerveau. Inversement, un colorant injecté dans le cerveau ne modifie pas la couleur des tissus périphériques. D’où l’idée d’une « barrière » entre ce qui circule dans notre corps et ce qui circule dans notre cerveau. Dans les années 60, la microscopie électronique a montré que les cellules qui bordent les micro-vaisseaux cérébraux sont différentes de leurs homologues périphériques : elles forment des joints très étroits qui ne laissent passer que des molécules de petites tailles. Et c’est une bonne nouvelle car ainsi notre organe préféré est bien protégé des toxines et des microbes qui circulent dans le reste de notre corps.
Parmi les objets trop volumineux pour passer la douane du cerveau, les macrophages, ces cellules qui nous protègent des infections ne peuvent entrer dans le cerveau… quand tout va bien. Le cerveau possède ses propres patrouilleurs que sont les cellules microgliales et qui font plutôt bien le job. Dans certaines maladies, comme la sclérose en plaques, on peut retrouver des macrophages dans le cerveau ainsi que les molécules (les cytokines) qu’elles sécrètent. Le rôle bénéfique ou délétère de ces cellules une fois dans le cerveau n’est pas encore bien établi et dépend sans doute de l’état d’avancement de la maladie, mais, l’idée s’est imposée que la barrière hémato-méningée n’est pas un simple filtre passif. C’est plutôt un système dynamique dont le fonctionnement peut être altéré dans certaines maladies du cerveau, dans certaines régions du cerveau, laissant ainsi passer des molécules ou des cellules dans le cerveau ou empêchant au contraire le cerveau d’évacuer correctement ses « déchets »… Même dans des conditions normales, un véritable dialogue semble exister entre les cellules qui contrôlent la perméabilité de la barrière et les cellules qui les entourent. Il est de plus en plus évident que ce filtrage très dynamique est indispensable pour le bon fonctionnement du cerveau.
Dans des maladies chroniques du cerveau, dont l’évolution est lente, un changement progressif et irréversible de la barrière hémato-méningée a été récemment démontré. Ceci est très net dans certaines formes d’épilepsie par exemple, maladies qui sont souvent silencieuses pendant plusieurs années avant que n’apparaissent les premières crises. Dans plusieurs modèles animaux d’épilepsie, une certaine porosité de la barrière a été observée, qui déclenche au sein du cerveau des phénomènes inflammatoires qui vont progressivement altérer le fonctionnement des neurones et contribuer ainsi au développement de circuits générateurs de crises épileptiques. Inversement, la survenue de crises d’épilepsie augmente la porosité de la barrière. Une sorte de cercle vicieux qui complique notre compréhension de la physiopathologie, mais qu’il est important de comprendre afin de trouver des solutions capables de l’enrayer.
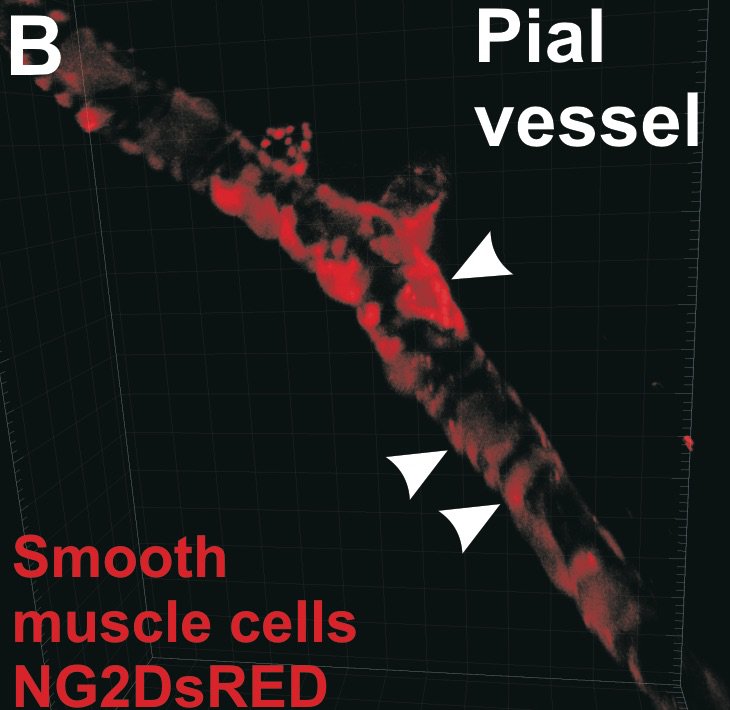
Parmi les acteurs de ce contrôle dynamique, les péricytes jouent un rôle majeur. Ce sont des cellules localisées au niveau des capillaires sanguins, qu’elles embrassent intimement de leurs prolongements. Les péricytes permettent la contraction de ces micro-vaisseaux et contribuent ainsi à la régulation du débit sanguin au sein du cerveau. Chez des souris transgéniques qui développent des symptômes proches de la maladie d’Alzheimer des altérations des péricytes sont observées avant l’apparition des premiers symptômes comportementaux. Une des protéines associées à cette maladie semble déclencher une réaction inflammatoire qui détruit les péricytes, augmentant ainsi la porosité de la barrière hémato-méningée et facilitant l’entrée de substances neurotoxiques. Les péricytes semblent également « pomper » certaines protéines toxiques, comme les béta-amyloïdes (1), hors du cerveau. Si les péricytes sont altérés, alors les béta-amyloïdes s’accumulent ce qui favorise la formation des plaques séniles caractéristiques de la maladie. Une barrière en bon état et en particulier des péricytes en pleine forme sont donc indispensables pour le bon fonctionnement du cerveau…
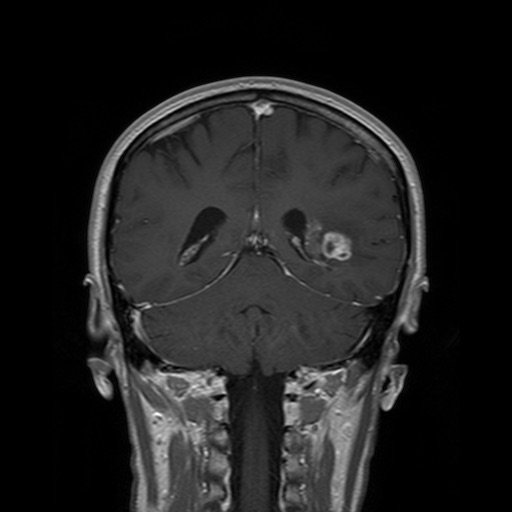
L’état de cette barrière hémato-méningée peut être évalué par des techniques d’imagerie dans les modèles animaux et chez l’homme. L’injection de très petites molécules à base de métal, ou agents de contraste, visibles par IRM, permet d’avoir une idée de la porosité des micro-vaisseaux. Cette technique est utilisée depuis plus de 25 ans dans le diagnostic des tumeurs cérébrales, qui sont le lieu d’un remaniement considérable de la microvascularisation et de la barrière hémato-méningée. Dans les tumeurs cérébrales les plus agressives, ces remaniements n’aboutissent pas à des micro-vaisseaux matures – les micro-vaisseaux restent en travaux en quelque sorte – et cette anomalie est utilisée comme signature diagnostique.
Encore une fois… il n’y a pas que des neurones dans le cerveau et plusieurs sortes de cellules participent au fonctionnement de tous ces magnifiques circuits nerveux qui font notre fierté …
>> Notes
Merci à Nicola Marchi (Chargé de recherche CNRS et chef d’équipe à l’institut de génomique fonctionnelle à Montpellier) et Emmanuel Barbier (Directeur de recherche Inserm et chef d’équipe au Grenoble institut des Neurosciences), deux spécialistes de la barrière hémato-méningée, pour leur conseil dans la rédaction de cet article.
(1) Pour un rappel sur les méfaits de la béta-amoyloïde, c'est ici!
Pour en savoir plus:
Marchi N, Granata T, Janigro D (2014) Inflammatory pathways of seizure disorders. Trends in Neurosciences 37:55–65.
p.p1 {margin: 0.0px 0.0px 12.0px 20.0px; text-indent: -20.0px; font: 12.0px Helvetica} Librizzi L, de Cutis M, Janigro D, Runtz L, de Bock F, Barbier EL, Marchi N (2017) Cerebrovascular heterogeneity and neuronal excitability. Neuroscience Letters:1–9.